Un projet de recherche européen InteropEHRate dont la Belgique est partie prenante – par le biais du CHU de Liège et de la start-up liégeoise Andaman7 devrait permettre à terme aux patients de partager ses données médicales à l'étranger et aux médecins d'y accéder. Ou encore le partage de ses données de santé à des fins de recherche médicale, clinique ou scientifique.
En Belgique, le “dépositaire” du dossier médical est le médecin généraliste. Par ailleurs, toutes vos données de santé, à terme, pourront être accessibles via un point-relais unique – à savoir les “hubs” et Réseaux Santé régionaux. “A terme” parce qu’il faudrait pour cela que toutes les professions, médicales et para-médicales, s’y greffent et que tous les hôpitaux du pays, pourtant désormais connectés aux réseaux régionaux, acceptent d’ouvrir l’accès aux DPI (dossiers patients informatisés) qu’ils gèrent … aux patients eux-mêmes. On progresse dans ce sens mais on n’y est pas encore tout à fait…
Quid par ailleurs de l’accès à son dossier santé si on déménage vers un autre pays, ou si on s' absente pendant une certaine durée du sol national et qu’un praticien ou établissement de soins étranger doit pouvoir accéder à ces données?
De premières initiatives voient le jour, notamment dans le cadre de projets de recherche trans-frontières. C’est le cas du projet de recherche européen InteropEHRate dont la Belgique est partie prenante – par le biais du CHU de Liège et de la start-up liégeoise Andaman7 (auteur d’une solution de dossier patient partagé mobile).
Le projet de recherche vise à donner naissance à une solution, à des implémentations de référence, et à des services en mode “Smart EHR” (electronic health reports) disponibles sur les dispositifs mobiles des patients.
Le projet est moins simple qu’il n’y paraît. L’un des écueils étant la diversité des protocoles de communications et des normes (syntaxiques, sémantiques…) tels qu’utilisés dans les différents pays, avec souvent des implémentations spécifiques selon les établissements de soins, même dans un même pays…
Le but du concept de S-EHR est donc d’autoriser le stockage – sécurisé – de l’historique de santé d’une personne sur son mobile (smartphone, tablette…) et d’en autoriser une communication avec les applications des prestataires de soins voire d’acteurs de la recherche, indépendamment du pays.
Plusieurs scénarios d’usage des données patient font l’objet de développements, selon différentes modalités de communication (de dispositif mobile à dispositif mobile, de mobile vers des systèmes via connexion à distance, éventuellement Internet). A cela pourra venir se greffer un “service cloud S-EHR”, selon le concept relativement nouveau de référentiel santé hébergé mais géré par le patient lui-même, avec chiffrement des données afin de garantir la confidentialité.
Quatre scénarios et autant de protocoles
Lors d’une simple consultation auprès d’un praticien étranger, la communication pourra n’être que locale, avec entrée en action d’un protocole D2D (Device to Device), pour un échange de données entre le mobile du patient et le système du prestataire de soins (médecin ou hôpital, par exemple), sans connexion externe (ou Internet).
L’idée est de permettre ce genre d’accès aux données du patient de manière temporaire. La “clé” d’accès, autorisant le praticien étranger à accéder pendant un temps donné aux données de ce nouveau patient (potentiellement éphémère), pourrait être un code QR généré par le système du professionnel de soins. Moyen de communication? Bluetooth (voire d’autres technologies).
Autre cas de figure: les données du dossier ne sont pas stockées et accèdes sur le mobile du patient mais au départ de son espace cloud personnel (S-EHR) où il aura par exemple téléchargé son dossier avant de se rendre à l’étranger. On passe ici à un protocole R2D (Remote to Device).
Insistons ici sur le fait qu’il s’agit bien de données se trouvant dans l’espace cloud créé spécifiquement par le patient lui-même – on ne parle donc pas ici d’un cloud créé et géré par exemple par les autorités régionales ou nationales. Rappelons en effet que, selon le principe de base adopté dans le cadre du projet InteropEHRate, c’est chaque individu qui garde la maîtrise et décide du partage et de l’accès à ses données.
Le projet InteropEHRate n’inclut d’ailleurs pas de scénario d’usage où un praticien étranger pourrait accéder à des données santé se trouvant dans un hôpital du pays de provenance ou de résidence du patient, ou qui seraient accessibles via un réseau santé (tels ceux mis en oeuvre en Belgique).
En mode Remote to Device, le projet de recherche InteropEHRate prévoit trois protocoles d’accès à distance: accès au dossier santé électronique pour le patient (R2D-Access) ; accès à un service S-EHR dans le cloud pour le patient (R2D-Backup) ; accès à ce service cloud pour le prestataire de soins (R2D-Emergency).
Mais, dans chaque cas, l’autorisation d’accès est initiée par le patient, au départ de son mobile. “Cela doit rester la décision du patient, avec son autorisation”, souligne Vincent Keunen, fondateur et CEO d’Andaman7. “En scannant le code QR, il peut ou non donner son consentement pour un accès à ses données, avec possibilité pour lui de spécifier quelles données il partage. A minima, il peut autoriser l’accès à son IPS (international patient summary) voire, le cas échéant, à des documents complémentaires.”
La durée d’accès octroyé devrait être paramétrable.
Une fois la consultation ou le séjour pour traitement terminé, le prestataire de soins étranger peut transférer vers le smartphone du patient les données nécessaires (diagnostic, prescription, examens supplémentaires demandés ou effectués…) pour mise à jour du dossier santé. On ne parle pas ici uniquement du fameux “IPS” mais aussi de la faculté qu’aura ainsi le patient de fournir à son généraliste habituel, une fois de retour au pays, matière à réactualisation du dossier natif.
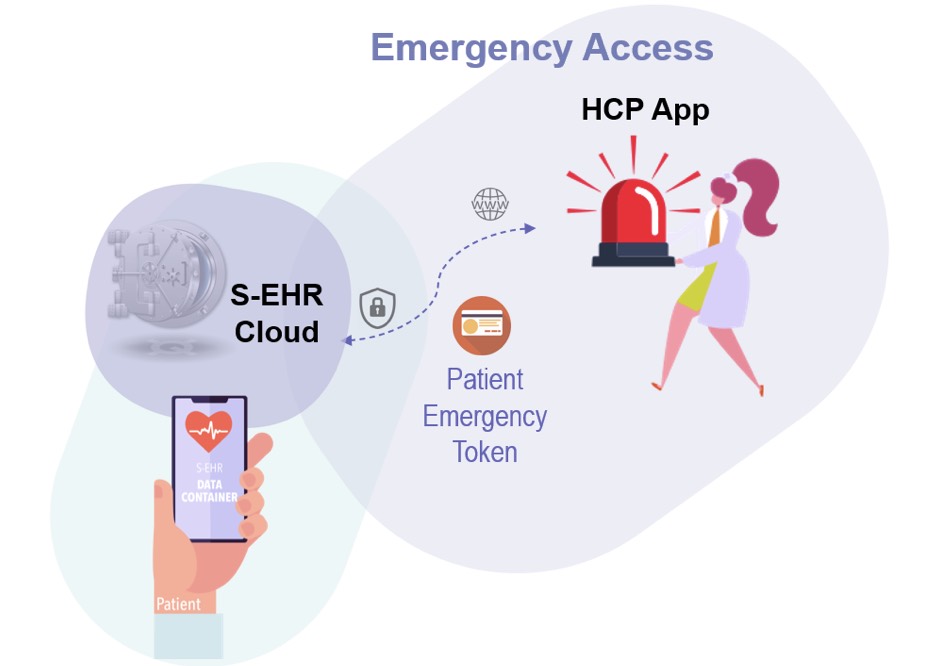
L’un des principes fondamentaux, on l’a vu, est le consentement préalable du patient pour l’accès et la communication de ses données. Quid en cas d’urgence et de patient inconscient?
C’est là que la notion de service cloud S-EHR entre en jeu, en mode Remote to Device-Backup. “Un ou plusieurs serveurs d’urgence centraux pourraient stocker certaines informations médicales consultables en cas d’urgence”, explique Vincent Keunen.
Pour ce scénario Remote to Device-Backup, comment les données sont-elles accessibles? Via quel “sésame” en l’absence de consentement du patient? Un QR code imprimé? Porté de manière visible, par exemple gravé sur une chaîne portée au cou?
C’est une possibilité mais cela ne suffira pas en soi pour garantir la sécurité des données puisque des personnes non autorisées pourraient alors saisir l’occasion… “On pourrait imaginer un système de clé cryptographique permettant d’identifier précisément les personnes autorisées. Cet aspect des choses n’est pas encore déterminé dans l’état actuel d’avancement du projet de recherche…”, déclare Vincent Keunen.
C’est d’ailleurs là l’une des pierres d’achoppement du projet compte tenu de la complexité des pratiques: l’identification d’un médecin, en tant que professionnel de soins, varie d’un pays à l’autre…
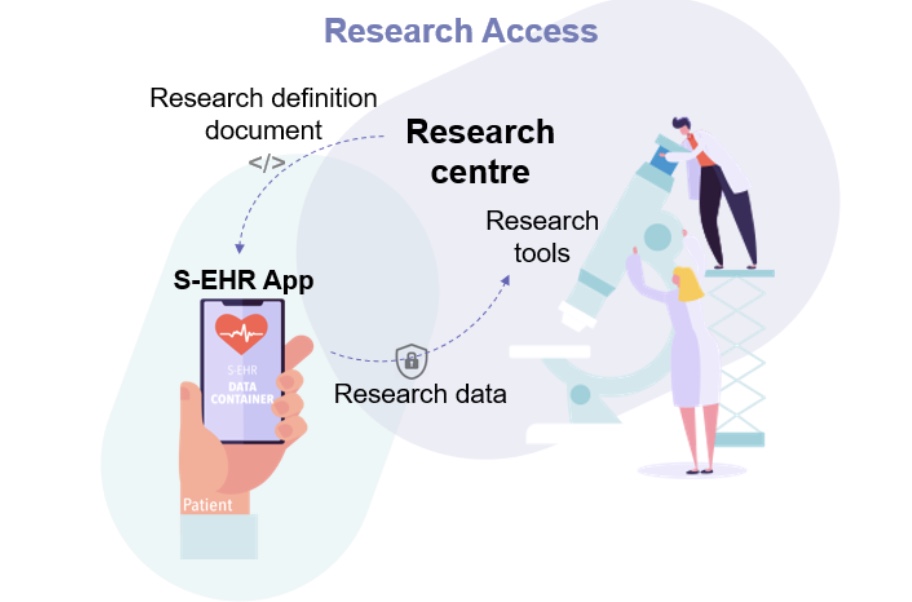
Autre scénario d’usage sur lequel table le projet de recherche InteropEHRate: le partage de données de santé à des fins de recherche médicale (clinique ou scientifique). Pour ce scénario, le protocole concerné se prénomme RDS (Research Data Sharing). Et, dans ce cas spécifique, il n’y a pas de stockage dans le cloud.
Moyennant consentement explicite, le patient pourra partager ou donner accès à ses données de santé afin qu’elles soient utilisées dans le cadre d’une recherche médicale.
C’est plus particulièrement pour ce scénario que la start-up Andaman7 est l’un des partenaires du projet. S’il a signifié son consentement à participer à des recherches médicales, l’appli Andaman7 résidant sur le smartphone du patient recevra une requête, en tâche de fond de son application.
S’il y a concordance entre les données pertinentes et l’objectif de la recherche, le patient reçoit alors “en clair” une proposition d’y participer. Là encore, il peut accepter ou refuser. S’il accepte, une nouvelle demande plus formelle destinée à recueillir son consentement explicite sera réceptionnée par l’appli.
“Ce genre de processus favorise un recrutement plus efficace de patients pour de la recherche”, estime Vincent Keunen, “dans la mesure où il ne faut pas passer par un médecin ou un hôpital”.
Dans le cadre du projet de recherche InteropEHRate, le développement du volet client par Andaman7 est en cours. Côté serveur, le processus qui devrait être mis en place prévoira quelles autorités compétentes authentifient au préalable le sérieux et la qualité de la recherche clinique avant qu’elle ne soit publiée et que les requêtes de demande de participation soient envoyées vers les dispositifs mobiles des patients.
Le rôle du CHU de Liège
Le CHU de Liège est l’un des quatre hôpitaux européens participant au projet de recherche InteropEHRate. Départements plus particulièrement concernés: la cardiologie, les urgences et le département infirmier.
“En tant qu’hôpital universitaire, nous avons pour mission de participer à des projets de recherche”, rappelle Michel Raze, coordinateur du département informatique du CHU de Liège. “Non seulement des projets de nature médicale mais nous voulons également de plus en plus agir en soutien de l’innovation”. D’où la décision de participer à InteropEHRate.
“Ce type de projet permet d’ouvrir des portes entre cultures, entre conceptions éthiques, d’innover au niveau des usages, au-delà donc de la seule innovation technologique.
Dans le cadre de ce projet, les problématiques ont trait au partage des données, en ce compris dans les aspects protection des données, problématiques éthiques…”
Pour Michel Raze “Les problèmes éthiques sont traités différemment selon les pays. Tout partage de données de santé, dans ces conditions, peut poser problème. Mais en plaçant le patient au coeur du processus, on résout bien des problèmes. Le patient doit garder le contrôle, décider de ce qui est fait de ses données.”
Le CHU est intervenu à différents stades et dans divers volets du projet: définition des scénarios d’usage, conception de l’application (en collaboration avec Andaman7) et de l’interface utilisateur (en collaboration avec les cliniciens), mécanismes de conversion de données et d’interopérabilité.
Pour les besoins du design et de la définition des fonctionnalités, de l’interface, des modalités de fonctionnement de l’application, des groupes de travail multi-profils ont été constitués (rassemblant patients, médecins, chercheurs, développeurs…).
Le défi de l’interopérabilité
Un dossier patient et son transfert ou le partage des données qu’il contient impliquent à la fois des données structurées (codes) et des données non structurées (simples textes, notes, imagerie médicale…). “Le niveau de structuration des données, l’expression codifiée des données, n’est jamais assez parfait pour atteindre l’interopérabilité qu’on veut”, souligne Michel Raze.
Ce qu’il appelle “l’expression linguistique la plus fine et nuancée possible” achoppe contre la théorie de l’interopérabilité qui voudrait que toutes les bonnes valeurs se retrouvent dans les bons champs et soient aisément et universellement compréhensibles – et alignées.
Même si l’on fait abstraction de la difficulté supplémentaire que représente la diversité des langues utilisées dans les différents pays, le seul sujet de la codification et structuration des données a de quoi donner la migraine. “Des codifications internationales existent mais la codification des données de santé demeure souvent une compétence nationale”, souligne Michel Raze. “Les normes restent spécifiques à chaque pays, voire à chaque hôpital.
Un standard de transfert de données tel HL7 est assez universellement implémenté. De même, la norme FHIR (fast healthcare interoperability resources) progresse. Mais il ne s’agit là que de normes syntaxiques. La diversité, par contre, est importante en matière de normes sémantiques: différence d’appellation de médicaments selon les pays, codifications pharmaceutiques spécifiques, dosages et concentrations variables…” Par ce seul exemple, Michel Raze veut souligner la complexité qu’est l’interopérabilité. “Au seul niveau du CHU, nous avons instauré un système de suivi des interactions médicamenteuses. La solution choisie était française. Résultat, nous avons du pratiquer de la transposition. Et le problème est le même – autre exemple – en biologie clinique…”
Pas de miracle…
Le projet InteropEHRate ne sera pas la pierre de Rosette ou la panacée. L’interopérabilité totale, parfaite, des données de santé, en transfrontalier, n’en sera pas le résultat. “Mais c’est un pas en avant”, souligne Michel Raze. “C’est grâce de tels projets qu’on avance… Les résultats ne seront peut-être pas spectaculaires mais on aura échangé et travaillé.”
La “méthode” belge comme source d’inspiration?
Quels principes ou idées, quelles bonnes pratiques, la Belgique peut-elle apporter dans le cadre de ce projet européen?
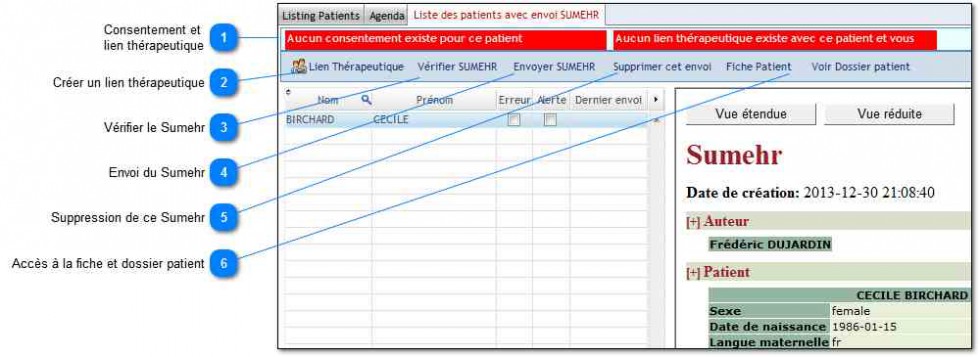
Tout d’abord, le principe et la structuration du Sumehr . Ce dossier est accessible par d’autres professionnels de santé, via le Réseau Santé régional, ce dernier donnant également accès aux autres informations santé du patient (traitement chez un spécialiste, dossier hospitalier…). Comme le dit Michel Raze, la structuration qu’implique le Sumehr a permis d’améliorer les choses. “Le Réseau Santé Wallon n’est pas un cimetière à PDF…”.
Autre “méthode” belge potentiellement intéressante pour le projet de recherche: l’identification du patient. “La carte d’identité et le numéro de registre national procurent une grande facilité, depuis de nombreuses années. Ce n’est pas le cas dans tous les pays.”
Par ailleurs, ajoute pour sa part Patrick Duflot, analyste informatique au sein du département IT du CHU de Liège, la Belgique est plutôt assez avancée en matière de services e-Health, en tout cas par rapport à d’autres pays européens.
En matière d’authentification, c’est la forme eIDAS qui sera utilisée par le projet…
L'objectif du projet
L'objectif du projet de recherche européen InteropEHRate est de “garantir que les données sur la santé sont disponibles au moment et à l’endroit où elles sont nécessaires ; permettre aux patients de contrôler pleinement l’utilisation et les voies d’acheminement de leurs informations médicales grâce à des normes de protocole de dispositif à dispositif et entre pairs ; définir un ensemble de nouveaux protocoles pour l’échange sécurisé et transfrontalier de preuves médicales”.
Le projet est déjà bien avancé puisqu’il entame son dernier semestre (durée totale du projet: trois ans et demi).
Le Covid a certes posé quelques difficultés (mobilité bloquée dans l’espace européen) mais rien n’indique pour l’instant qu’il y aura prolongement.
Les projets-pilote, sur base des différents scénarios d’usage définis et des solutions développées, devraient démarrer en mars 2022. Avec constitution de cohortes de patients (15 par pays).
En collaboration avec Regional-IT